种植牙作为目前修复缺失牙的理想方式,其成功与否很大程度上依赖于牙槽骨的条件,由于拔牙后骨吸收、牙周病、先天发育等原因,许多患者的牙槽骨存在骨量不足的问题,此时就需要通过植骨粉和骨膜技术为种植体创造良好的“生长土壤”,这两种材料在口腔种植领域扮演着至关重要的角色,下面将详细解析它们的作用、类型、应用及注意事项。
植骨粉:为种植牙搭建“骨支架”
植骨粉是一种用于补充牙槽骨骨量的生物材料,其核心作用是通过引导或促进自身骨组织再生,恢复牙槽骨的高度、宽度及密度,为种植体提供足够的骨支持,确保种植牙的长期稳定。
植骨粉的种类与特点
根据来源和成分,植骨粉主要分为三类,各有优缺点,需根据患者具体情况选择:
| 类型 | 来源/成分 | 优点 | 缺点 | 适用场景 |
|---|---|---|---|---|
| 自体骨 | 患者自身骨骼(如拔牙区、颏部、髂骨) | 无免疫排斥,成骨活性高,愈合速度快 | 需额外手术取骨,增加创伤和费用,骨量有限 | 骨缺损较小、对成骨要求高的区域(如前牙美学区) |
| 异体骨 | 同种异体骨(捐献者骨组织)或异种骨(如牛骨) | 来源充足,无需额外取骨,减少创伤 | 存在免疫排斥风险(低),可能传播疾病(经处理后极低),吸收速度因类型而异 | 中度骨缺损,如上颌窦提升、牙槽骨拓宽 |
| 人工骨 | 羟基磷灰石(HA)、磷酸三钙(β-TCP)、生物活性玻璃等 | 无免疫风险,可塑性强,降解速度可控 | 单纯人工骨成骨活性低于自体骨,可能需联合自体骨 | 骨缺损较小,或作为异体骨的补充材料 |
植骨粉的作用机制
植骨粉的“骨再生”原理主要通过两种方式实现:
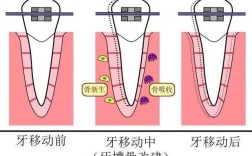
- 骨引导作用:植骨粉作为三维支架,引导患者自身的成骨细胞附着、增殖,并逐渐形成新骨,同时材料逐渐降解吸收(如人工骨、异体骨)。
- 骨诱导作用:部分植骨粉(如脱矿冻干骨基质、含BMP-因子的材料)可释放骨形态发生蛋白(BMPs),主动激活间充质细胞分化为成骨细胞,加速新骨形成。
植骨粉的适用情况
并非所有种牙都需要植骨,以下情况通常需要植骨处理:
- 牙槽骨高度不足(如上颌窦底过低、下颌神经管位置过高);
- 牙槽骨宽度不足(如拔牙后唇侧骨板吸收,种植体植入后唇侧骨量薄弱);
- 拔牙后未及时种植,牙槽骨发生生理性吸收,骨量不满足种植体直径要求;
- 外伤或肿瘤导致的颌骨缺损。
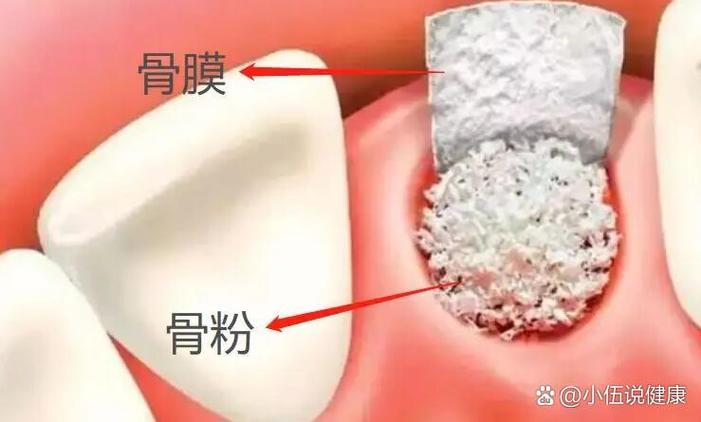
骨膜:守护骨再生的“生物屏障”
植骨粉填补骨缺损后,若没有骨膜的保护,周围软组织(如牙龈、结缔组织)可能快速侵入骨缺损区,干扰新骨生长,导致植骨失败,骨膜作为一种生物屏障材料,核心作用是隔离软组织,为骨再生提供纯净的空间。
骨膜的类型与特性
根据是否可吸收,骨膜可分为可吸收骨膜和不可吸收骨膜:
| 类型 | 材料 | 特点 | 适用场景 |
|---|---|---|---|
| 可吸收骨膜 | 胶原膜(如猪源、牛源I型胶原)、PLA/PGA膜(聚乳酸/聚羟基乙酸) | 可被人体逐渐降解吸收(6-12个月),无需二次手术取出 | 骨缺损较小、软组织条件较好,需长期屏障作用的情况 |
| 不可吸收骨膜 | 钛膜、ePTFE膜(聚四氟乙烯) | 不被吸收,需二次手术取出,强度高,维持空间稳定 | 骨缺损较大、咬合力负荷高的情况(如后牙区大面积植骨) |
骨膜的作用机制
骨膜的“屏障”功能主要通过以下方式实现:
- 物理隔离:覆盖在植骨粉表面,阻止牙龈上皮细胞和成纤维细胞侵入,为成骨细胞提供优先增殖的环境;
- 促进组织愈合:部分可吸收骨膜(如胶原膜)含有天然成分(如胶原蛋白、生长因子),可促进局部血管再生和软组织愈合;
- 维持空间稳定:提供一定的机械支撑,防止植骨粉被咀嚼压力或肌肉挤压移位。
骨膜的适用情况
植骨粉联合骨膜是引导骨再生(GBR)技术的核心,以下情况通常需要同时使用骨膜:
- 植骨区边缘软组织张力大,易发生软组织侵入;
- 植骨粉表面暴露风险高(如牙槽嵴顶、牙龈较薄区域);
- 需要精确控制骨再生形态(如前牙区美学修复,避免牙龈退缩)。
植骨粉与骨膜的联合应用:种植成功的“黄金搭档”
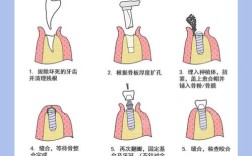
在临床中,植骨粉和骨膜常联合使用,以实现“骨量补充+空间保护”的双重目标,具体流程如下:

- 术前评估:通过CBCT、口腔曲面片等检查,明确骨缺损的部位、范围及程度;
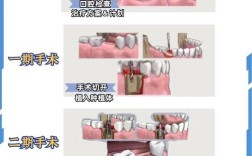
- 麻醉与翻瓣:局部麻醉后,切开牙龈,翻开黏骨膜瓣,暴露骨缺损区;
- 植骨粉植入:将处理好的植骨颗粒填充至骨缺损区,轻轻压实,确保与周围骨组织紧密贴合;
- 骨膜覆盖:选择合适大小的骨膜,完全覆盖植骨粉表面,边缘需超出植骨区2-3mm,用钛钉或缝合固定(若为不可吸收骨膜);
- 缝合与愈合:将牙龈瓣复位缝合,术后3-6个月待植骨区完全骨化(通过CT确认),再行二期种植体植入手术。
联合应用的优点在于:植骨粉解决“骨量不足”的根本问题,骨膜则确保骨再生过程的“纯净性”,两者协同作用可显著提高种植体的初期稳定性和长期成功率,尤其适用于复杂骨缺损病例。
术后护理与风险注意事项
植骨术后护理直接影响骨再生效果,需注意以下几点:
- 饮食:术后1周进食温凉、软食,避免用患侧咀嚼,避免过硬、辛辣食物刺激伤口;
- 口腔卫生:使用漱口水(如氯己定)含漱,避免刷牙触碰植骨区,防止感染;
- 用药:遵医嘱服用抗生素(预防感染)和止痛药,术后7-10天拆线;
- 复诊:定期复查(术后1个月、3个月、6个月),通过影像学评估骨愈合情况。
潜在风险包括:
- 感染:口腔卫生不佳或手术创伤过大可能导致植骨区感染,需及时处理;
- 植骨粉吸收过多:自体骨吸收少,人工骨或异体骨可能部分吸收,导致骨量不足;
- 骨膜暴露:术后骨膜若暴露于口腔环境,可能增加感染风险,需根据情况决定是否取出;
- 愈合不良:患者自身代谢问题(如糖尿病、吸烟)可能影响骨再生速度,需提前控制基础病。
相关问答FAQs
Q1:植骨手术疼吗?术后多久能恢复正常生活?
A:植骨手术通常在局部麻醉下进行,术中不会有明显疼痛,术后麻药消退后可能有轻微肿胀、疼痛,可通过止痛药缓解,一般3-5天症状逐渐减轻,术后1周可恢复正常生活,但需避免剧烈运动和患侧咀嚼,完全骨愈合(3-6个月)后才能进行种植体植入,期间不影响正常社交和工作。
Q2:植骨粉和骨膜一定会成功吗?失败的原因有哪些?
A:植骨粉和骨膜的成功率较高(90%以上),但并非100%成功,常见失败原因包括:
- 感染:术后口腔卫生维护不当,或手术区域存在慢性炎症(如牙周病未控制);
- 植骨粉移位或吸收过多:骨膜固定不牢、咀嚼压力过大,或选择的人工骨吸收速度超过新骨形成速度;
- 软组织张力过大:牙龈过紧,导致骨膜撕裂或植骨区暴露;
- 患者自身因素:糖尿病控制不佳、长期吸烟、骨质疏松未治疗等,影响骨愈合能力。
选择正规医院和经验丰富的医生,严格遵循术前评估和术后护理,可显著降低失败风险。