牙周病是由牙菌斑生物膜及其代谢产物引发的牙周支持组织慢性炎症性疾病,若未及时控制,可导致牙龈退缩、牙槽骨吸收、牙齿松动甚至脱落,基础治疗(如洁治、刮治、根面平整)是牙周病治疗的基础,但对于中重度牙周病,尤其是存在深牙周袋(≥5mm)、根分叉病变、骨缺损或牙龈形态异常等情况时,需通过手术方式进一步清除病灶、重建牙周组织、保留患牙,以下是牙周病常见手术方法的详细介绍。
翻瓣术(Flap Surgery)
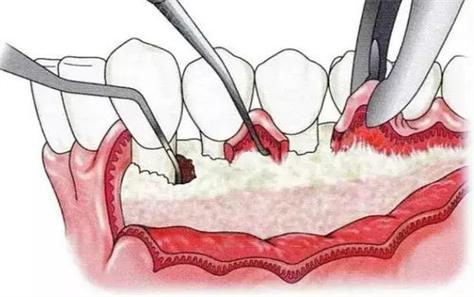
翻瓣术是牙周病最常用、最基础的手术方式,通过翻开牙龈瓣,直视下彻底清除深部牙石、病变肉芽组织及感染牙骨质,平整根面,再复位缝合牙龈瓣,促进牙周组织愈合。
适应症:
- 基础治疗后牙周袋仍≥5mm,且伴有牙龈出血、溢脓;
- 根分叉病变Ⅱ~Ⅲ度(根分叉区暴露,可探及深沟);
- 需直视下清创的复杂根面,如根面凹陷、深龋等;
- 牙周脓肿形成,需切开引流并彻底清创。
操作步骤:
- 麻醉与切口设计:局部浸润麻醉后,根据病变范围设计内斜切口(牙龈缘下方1-2mm,与牙长轴成45°)、沟内切口(沿牙龈沟底部)及牙间切口(邻牙邻面中份),确保翻开后的牙龈瓣能充分暴露术区。
- 翻开牙龈瓣:用骨膜分离器沿切口翻开牙龈瓣,暴露下方牙槽骨、根面及病变组织。
- 清创与根面平整:用刮匙彻底清除牙石、肉芽组织,用高速手机或超声设备修整根面,去除感染牙骨质,使根面光滑平整。
- 处理骨组织:若存在骨下袋,可修整锐利的骨缘,使骨外形更利于自洁;若骨缺损较浅,可引导自然愈合。
- 复位与缝合:将牙龈瓣复位至原位,用间断缝合或悬吊缝合固定,确保瓣无张力、与骨面贴合紧密。
术后注意事项:术后1周内避免手术区咀嚼,用含氯己定的漱口水漱口,遵医嘱服用抗生素;术后1-2周拆线,需定期复查(术后1个月、3个月、6个月),评估牙周袋深度、附着水平及骨愈合情况。
骨移植术(Bone Grafting)
骨移植术是通过移植骨材料填充牙槽骨缺损区,引导新骨形成,恢复牙槽骨高度和厚度,为牙齿提供支持,适用于骨内袋、垂直骨吸收(骨裂开)或广泛性骨缺损的患者。
常用骨移植材料:
- 自体骨:取自患者髂骨、颌骨等,骨诱导性和相容性最佳,但需额外手术取骨,增加创伤;
- 异体骨:如冻干骨、脱钙骨基质(DBM),来源广泛,无取骨创伤,但存在免疫排斥风险;
- 骨替代材料:如羟基磷灰石(HA)、β-磷酸三钙(β-TCP),可降解,能引导骨长入,但无骨诱导活性,常与自体骨或异体骨联合使用。
操作步骤:
- 翻瓣暴露骨缺损:同翻瓣术步骤,充分暴露病变骨区域。
- 清创与缺损区处理:彻底清除缺损区的肉芽组织,修整骨壁,使缺损区边缘呈斜形,利于材料固位。
- 植入骨材料:根据缺损大小和形态选择骨材料,将其紧密填入缺损区,避免留有空隙;若缺损较大,可覆盖可吸收胶原膜(如胶原海绵)防止软组织长入。
- 缝合:复位牙龈瓣,严密缝合,确保骨材料被完全覆盖。
优势与局限性:优势在于能显著促进骨再生,增加牙齿稳定性;局限性在于材料可能吸收(自体骨吸收率约10%-20%,骨替代材料吸收率更高),且术后需严格避免感染,否则可能导致移植失败。
引导组织再生术(Guided Tissue Regeneration, GTR)
GTR是通过在骨缺损区放置物理屏障膜,阻止牙龈上皮和结缔组织快速长入,为牙周膜细胞提供生长空间,从而引导新牙槽骨、牙周膜及牙骨质形成,恢复牙周组织的结构和功能。
屏障膜类型:
- 可吸收膜:如胶原膜、聚乳酸(PLA)膜,可在4-8周内降解,无需二次手术,但强度较低,易过早降解;
- 不可吸收膜:如聚四氟乙烯(ePTFE)膜,强度高,需6-12个月后手术取出,但能提供更稳定的屏障效果。
操作步骤:
- 清创与根面处理:彻底清除牙石、肉芽组织,用柠檬酸或EDTA处理根面,去除玷污层,暴露牙本质胶原纤维,利于细胞附着。
- 植入骨材料(可选):若骨缺损较大,可联合骨移植术,先填入骨材料,再覆盖屏障膜。
- 放置屏障膜:将膜覆盖于骨缺损区,超出缺损边缘2-3mm,确保完全隔离牙龈组织,用缝线固定膜于牙龈上。
- 缝合:复位牙龈瓣,严密缝合,防止膜暴露。
术后管理:术后需定期复查(每2周1次),若膜暴露(发生率约10%-30%),需及时处理,避免细菌感染导致再生失败;术后6-12个月评估再生效果,可通过X线片观察骨密度和高度变化。
膜龈手术(Mucogingival Surgery)
膜龈手术主要解决牙龈退缩、附着龈不足等问题,通过增加牙龈厚度、宽度或覆盖暴露的牙根,改善牙龈美观和防御功能,适用于牙龈退缩≥3mm、前牙美观需求、种植体周围附着龈不足或牙龈系带异常等情况。
常见术式:
- 游离龈移植术(Free Gingival Graft, FGG):从患者上颚(腭部)切取部分游离牙龈(含上皮和结缔组织),移植到受区(退缩区或附着龈不足区),增加牙龈厚度和宽度;
- 结缔组织移植术(Connective Tissue Graft, CTG):从腭部切取部分结缔组织(不含上皮),通过隧道技术移植到受区,覆盖暴露牙根,增加牙龈厚度,美学效果优于FGG;
- 冠向复位瓣术(Coronally Advanced Flap, CAF):将邻近健康牙龈瓣向冠方移动,覆盖暴露牙根,适用于退缩较小(≤3mm)且受区有足够牙龈组织的情况。
操作要点:受区需彻底清创,根面平整;供区(腭部)需严密缝合,术后7-10天拆线;术后避免受区咀嚼,防止移植瓣移位。
牙冠延长术(Crown Lengthening)
牙冠延长术通过切除牙龈和部分牙槽骨,暴露更多牙体组织,为修复体(如牙冠、嵌体)提供足够的边缘位置和固位空间,或改善露龈笑(牙龈过度覆盖牙冠)。
适应症:
- 牙齿大面积缺损,修复体边缘位于龈下过深(≥3mm),无法取得足够固位力;
- 龋坏达龈下,无法通过常规治疗保留;
- 露龈笑,需降低牙龈高度,改善微笑美学。
操作步骤:
- 设计切口:根据修复体边缘位置,在牙龈缘下方做内斜切口,标记需切除的骨组织范围(一般需暴露牙体组织3-4mm)。
- 翻瓣与骨切除:翻开牙龈瓣,用高速手机或骨凿去除根方部分牙槽骨,使骨嵴顶位于新牙龈缘下方3-4mm,确保术后牙龈袖口能完全包裹牙体。
- 牙龈修整与缝合:修整牙龈形态,使其与牙面贴合,用间断缝合固定牙龈瓣。
术后注意:术后6-8周待牙龈和牙槽骨稳定后,方可进行修复体制作;若骨切除过多,可能导致牙根敏感,需脱敏治疗。
牙周病常见手术方法总结
| 手术类型 | 主要适应症 | 常用材料/技术 | 优势 | 局限性 |
|---|---|---|---|---|
| 翻瓣术 | 深牙周袋、根分叉病变 | 缝合线、刮治器械 | 直视下清创彻底,适用范围广 | 可能术后敏感,需良好口腔卫生 |
| 骨移植术 | 骨内袋、垂直骨吸收 | 自体骨、骨替代材料、胶原膜 | 促进骨再生,增加牙齿支持 | 材料可能吸收,存在感染风险 |
| 引导组织再生术 | 骨缺损伴牙周袋形成 | 屏障膜(可吸收/不可吸收) | 引导牙周组织再生,形成新附着 | 技术要求高,膜暴露易失败 |
| 膜龈手术 | 牙龈退缩、附着龈不足 | 游离龈、结缔组织(自体) | 增加牙龈厚度/宽度,改善美观 | 供区需愈合,可能存在收缩 |
| 牙冠延长术 | 修复体边缘位置不足、露龈笑 | 高速手机、骨凿 | 暴露足够牙体,利于修复 | 可能导致牙根敏感,需精确设计 |
术后注意事项
- 口腔卫生维护:术后1周用软毛牙刷避开手术区,术后2周可用牙缝刷或冲牙器清洁邻面;术后1个月内避免使用含酒精的漱口水。
- 饮食管理:术后1周进食温凉、软质食物(如粥、酸奶),避免过硬、过热或辛辣食物,减少对伤口的刺激。
- 药物使用:遵医嘱服用抗生素(如阿莫西林)预防感染,用非甾体抗炎药(如布洛芬)缓解疼痛和肿胀。
- 定期复诊:术后1周拆线,术后1个月、3个月、6个月复查,评估牙周袋深度、附着水平及骨愈合情况,必要时进行二次刮治或调整治疗方案。
相关问答FAQs
Q1:牙周手术后牙龈还会萎缩吗?
A:部分患者术后仍可能出现牙龈萎缩,主要与术前骨缺损程度、口腔卫生维护、吸烟及全身健康状况(如糖尿病)有关,若术前骨破坏严重(如垂直吸收),即使手术成功,牙龈也可能因牙槽骨吸收而缓慢退缩,术后需坚持正确刷牙(巴氏刷牙法)、使用牙线/冲牙器,每3-6个月进行一次牙周维护治疗,并戒烟限酒,以降低再萎缩风险。
Q2:牙周手术后多久能恢复正常饮食?
A:术后1-2周内需避免咀嚼手术区域,建议进食温凉、软质食物(如粥、面条、蒸蛋),避免坚果、硬糖等过硬食物,以免导致伤口裂开或出血;术后2周拆线后,可逐渐恢复正常饮食,但仍需避免用患牙咀嚼过硬食物(如骨头、螃蟹壳),待术后1-3个月牙龈和牙槽骨完全稳定后,方可正常使用,若出现伤口疼痛、出血或肿胀加剧,需及时复诊。